Telemedizin und CED
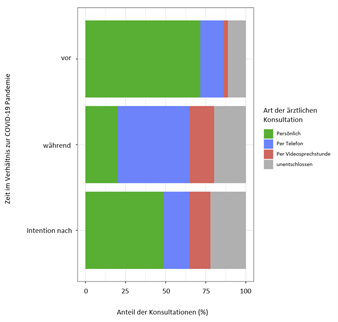
Speziell auf CED angepasste Telemonitoring-Systeme bilden schon jetzt nützliche Hilfsmittel bei der Therapie. Durch die telemedizinischen Maßnahmen wird das Gesundheitswesen entlastet, und Kosten lassen sich reduzieren. Auch wenn im Vergleich mit der Standardbehandlung das Rückfallrisiko möglicherweise nicht verringert werden kann, ist es doch möglich, die Lebensqualität der Betroffenen zu steigern und die Therapie individuell zu verbessern.13
Die Behandlung von chronischen Krankheiten bestimmt den Alltag der davon betroffenen PatientInnen. Neben der Krankheit selbst können die häufigen Arztbesuche und Krankenhausaufenthalte sehr belastend sein. Dies gilt auch für CED. Diese Gruppe von chronischen entzündlichen Erkrankungen des Darms, einschließlich der wichtigen Subtypen Morbus Crohn und Colitis ulcerosa, ist gekennzeichnet durch Phasen von Rückfällen und Remissionen.14, 15
Aufgrund der Komplexität von entzündlichen Darmerkrankungen stellt die Therapie in der klinischen Praxis eine erhebliche Herausforderung dar. Dabei ist auch eine engmaschige Behandlung in Form von regelmäßigen Nachuntersuchungen, unabhängig vom Auftreten der unvorhersehbaren Schübe, nötig. Dazu gehört die Kontrolle der Krankheitsaktivität und die strenge Überwachung der relevanten Gesundheitsparameter. Gerade bei schwierigen Anfahrtswegen und einer erschwerten Erreichbarkeit von Ambulanzen oder FachärztInnen, sind diese Besuche oft zeitaufwendig. Viele PatientInnen wünschen sich daher, zuhause ein möglichst normales Leben führen zu können und gleichzeitig jederzeit Hilfe zu bekommen, wenn diese nötig ist.14
Studien zur Fernbetreuung von CED-PatientInnen mit Hilfe telemedizinischer Systeme konnten bereits zeigen, dass sich durch speziell angepasstes Telemonitoring bzgl. CED die Zahl der telefonischen Konsultationen, ambulanten Besuche und Krankenhaus-Einweisungen im Vergleich zur Standardbehandlung reduzieren lässt. Gleichzeitig wird eine engmaschige Überwachung der Krankheitsaktivität ermöglicht, die nachweislich die Qualität der medizinischen Versorgung steigern kann, indem zeitnahe und auf die PatientInnen zugeschnittene Interventionen möglich sind.14
Kinder und Jugendliche mit CED leiden besonders unter den verschiedenen und unvorhersehbaren Symptomen der Krankheit, die in einem anhaltenden Medikamentenbedarf und häufige Krankenhausaufenthalte resultieren können. Dies führt u. a. zu Schulabwesenheiten und einer Verschlechterung der Lebensqualität. Speziell im sensiblen Zeitraum der Pubertät kann die Krankheit dadurch auch zu sozialen Behinderungen führen.15
Eine Studie zeigte, dass ebenfalls für Kinder und Jugendliche eine Fernbetreuung durch Telemonitoring ohne Risiko einer erhöhten Krankheitsaktivität möglich ist und die Krankheitsbewältigung nicht beeinträchtigt. Die StudienteilnehmerInnen im Alter zwischen 10 und 17 Jahren benötigten weniger Ambulanz- und Krankenhausbesuche, wodurch sich sowohl die Fehlzeiten in der Schule als auch die Kosten für die Behandlung reduzierten.15